- HOME
- 緑内障
私は、勤務医時代、徳島大学医学部附属病院(現:徳島大学病院)で緑内障の診療に携わっており、小児から難治例までさまざまなタイプの緑内障について、診断・薬物治療・手術治療を行ってきました。
当院に末永く通院し続けていただけるように、病状については分かりやすく説明し、より新しい診断装置や治療法の導入に努めています。「日本眼科学会認定 眼科専門医(林 正和)」として、患者さんの目線に沿った、気軽に相談にのれる医師となれるよう尽力してまいります。
緑内障とは
緑内障は目の生活習慣病の代表とされ、日本における失明原因の第1位に位置する病気です。
最近の大規模な検診の結果から、現在は40歳以上の人の約20人に1人が緑内障になっており、しかもその9割の人は眼科にかからず、放置されたままになっていると考えられています。(※)
これは、多くの緑内障が自覚症状に乏しいまま、とてもゆっくりと進行していくためで、自覚症状がなくても40歳以上の方は眼科で検診を受けるよう、新聞やテレビなどでも呼びかけるようになってきています。
検診などで緑内障の疑いを指摘されて受診される患者さんの多くも、名前は聞いたことがあるけれども、目のどこがどのように悪くなって、どのような症状が現れるのか、といった具体的なことはあまりご存じないようです。
その原因の1つは病名にあると考えられます。多くの病名がその部位を示す(例えば胃潰瘍、肺がん、脳梗塞など)のに対し、緑内障には目のどの部位の病気なのかを示すものがありません(白内障も同じことが言えますが)。
緑内障というのは脳と眼球とを連絡する視神経の眼圧が上昇することによって傷害され、放置すれば視野が狭くなって最終的に失明に至ることもある病気と考えられています。
簡単に言えば、緑内障とは目の神経(視神経)が死んでいく病気であり、その原因は眼圧が上昇するため、ということになります。ただし、現在も原因については不明なこともあり、一言では説明しづらい病気でもあります。
また、緑内障はさまざまな原因から生じ、症状も慢性型と急性型に分かれるなど、病名は同じ「緑内障」であっても患者さんごとに治療や経過が異なる場合があります。
以上のような理由から、緑内障は分かりにくくて、「失明するかもしれない」こわさが先行しがちな病気と言えます。ただ、最近では数多くの治療薬が作られたことや、手術治療や検査機械機器の進歩などにより、早期に発見することができれば、多くの方が不自由なく生活できる視力を維持できるようになってきています。
40歳以上の方は、自覚症状がなくても今年中に一度眼科を受診されてみてはどうでしょうか。
(※)出典:日本眼科学会 緑内障
緑内障の症状
緑内障は「眼圧(正常:10~20mmHg)が上昇することが原因となって、視神経が傷害される」という結果では1つの同じ病気なのですが、その原因や種類により、症状・治療法・予後などが大きく異なってきます。
現在、緑内障は、大きく分けて、以下の3つに分類されています。
- 先天緑内障(生まれつき緑内障になりやすい目の構造をして出生した方に起こる緑内障)
- 原発緑内障(ある年齢までは正常であった目の人に、特に原因がなく起こる緑内障)
- 続発緑内障(何らかの病気、けが、薬剤の副作用などによって引き起こされる緑内障)
さらに細かく分類すると40種類以上にもなります。ただ、これほど種類の多い緑内障ですが、症状だけで分類した場合、眼圧の上昇するスピードと程度から、急性型と慢性型の2つに分けることができます。
字のごとく眼圧が急激にかつ正常の数倍まで上昇するのが急性型で、ある日突然、「眼痛」、「充血」、「視力低下」、「吐き気」、「嘔吐」、「頭痛」などの症状が現れます。症状が強いので、多くの患者さんは自分で眼科を受診し発覚するのですが、中には目の痛みよりも頭痛や吐き気の症状が強く出ることもあり、眼科ではなく脳外科や内科を受診される方もいるので注意が必要です。
なお、急性型は、早期に見つけることができれば、レーザー治療で症状を改善できる反面、進行が早いため、発見が数日遅れると手遅れになることもあり、発見の時期が予後を大きく左右します。身内の方で急性の緑内障になった方がいる場合には注意が必要です。
これに対し、眼圧の上昇がとてもゆっくりで自覚症状に乏しいのが慢性型で、一般によく知られているのがこちらのタイプの緑内障です。症状としては「視野狭窄」から始まり「視力低下」へと進行します。眼球の中には神経線維が約100万本集まっており、外からの光の刺激を受けて脳へ信号を送ることでものが見えるのですが、慢性緑内障ではそれらが少しずつ傷害されて減っていきます。
視野狭窄という症状は、視神経線維の障害の程度を表すものですが、緑内障ではまず初めに鼻側の視野に関係する視神経線維から傷害されやすく、視力に重要な中心部の視神経は末期になるまで生き残るという傾向があります。傷害された鼻側の視野を両眼で補っていることと、視力が落ちにくいということが、自覚症状が出にくい理由とされています。例えば、末期で視野がかなり狭くなった方で、視力(1.0)をたもっていることも珍しくありません。視力が低下しなくても緑内障を引き起こしている可能性はあるのです。
以上のように、急性型と慢性型では症状の内容、進行の早さが大きく異なります。急性型では症状が出てからなるべく早く受診すること、慢性型では症状が出る前に発見することが重要です。
現在緑内障で治療中の方は、自分がどちらのタイプなのかをもう一度確認していただき、身内の方に伝えておくことも大切です。
緑内障の検査
眼科での検査と言うと視力検査がよく知られていますが、緑内障の場合は自覚症状に乏しく、視力が良好な方も多いことから、視力検査より眼圧検査、視野検査、眼底検査などを重視します。
1.眼圧について
眼圧の正常値は10~20mmHgとされています。測定する機器はいくつかの種類があり、同じ人でも測定する機器によって眼圧の値が少し違って出ることは眼科の担当医の間ではよく知られています。
また、眼圧は常に一定ではなく、正常の人でも1日の中で5mmHg以上変動幅があります。多くは午前中に高く、深夜に低くなると言われています。緑内障の方でいつも午後に眼科に通っている方は、たまには午前中に行ってみることをおすすめします。いつもより眼圧が高く出るかもしれません。
なお、医療機関によっては、日内変動を調べるために入院してもらい、24時間眼圧を測定することでより詳細な眼圧管理をすることもあります。緑内障の患者さんにとって、眼圧の値は重要ではありますが、測定する機器や時刻によってかなりのばらつきが出ることを知っておくことも重要で、毎回の眼圧が1~5mmHg程度変動することに一喜一憂する必要はないわけです。
当院の眼圧計は、眼球に空気をあてて眼圧を測定する非接触型と、より詳細に測定できる接触型眼圧計を設置しております。非接触眼圧計は目に直接触れませんので、感染症の危険性が少ないなどの利点がありますが、数値の誤差が若干大きいため、接触型眼圧計を用いることもあります。
2.視野検査について
緑内障の治療をすすめる際には、眼圧が下がったかのチェックも重要ですが、治療の際に視野狭窄が進行していないかどうかを確認することも重要です。そのためには定期的な視野検査が欠かせません。
緑内障初期の視野障害は、通常、鼻側の上下どちらかに現れます。しかし、われわれは両眼で見ることに慣れているので、たとえ一方の鼻側の視野が狭くなっても、もう一方の視野が正常であれば、全体としては異常を感じないわけです。したがって、自覚症状として視野の異常を感じる頃には、かなり緑内障が進行しており、手遅れとなることもあります。
早期発見のためには、自覚症状が出る前に視野検査を行うことが大切です。最近ではかなり初期の緑内障を発見できたり、進行の有無をコンピューターで解析できたりする視野検査の機器が普及しており、緑内障の管理には不可欠なものとなっています。
ハンフリー視野計
通常半年に一度程度の間隔で視野検査は行われますが、眼圧が不安定だったり、高かったりする場合には、3カ月以内に再検査をする場合もあります。眼圧が正常範囲にあっても視野が狭くなっていく場合もあるので、定期的に視野検査を受けて病気の進行がないかどうかを確認するようお願いいたします。
解析ソフトによる視野障害の評価が可能であり、これまでの視野障害の経過や治療による作用の確認が一目で分かるようになっています。また、将来の視野障害の進行具合を予測しながら治療を続けていただけます。
FDT

緑内障の早期発見が可能な視野計です。1分足らずで検査が可能であり、スクリーニング検査に適しています。
3.眼底検査について
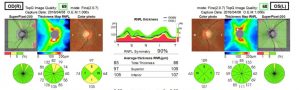
光干渉断層計による視神経乳頭周囲網膜厚測定
視神経乳頭周囲の網膜の厚みを測定し、日本人の正常データと比較解析することで、緑内障の補助診断が可能です。緑内障の早期発見や経過観察に有用です。眼圧が正常範囲でも緑内障になる方(正常眼圧緑内障)もいれば、正常より高くても緑内障でない方(高眼圧症)もいます。よって眼圧値だけでは緑内障かどうかは分かりません。
われわれ眼科の担当医は、眼圧はあくまでも参考値とし、診断には眼底検査を行うようにしています。眼底にある視神経乳頭が緑内障に特徴的な萎縮をきたしていないかどうかを確認すると、眼圧の値に関係なく、緑内障の診断が可能となります。最近では検診などで眼底写真を撮影し、眼科の担当医が判定することで、隠れた緑内障を発見できるようになっています。
緑内障の治療
残念ながら、緑内障によって既に生じている視野・視力の障害を改善することは難しく、初めて緑内障と診断された時の視野異常は、治療を開始してもそのまま残ることになります。
緑内障の治療としては、眼圧を下げることにより、視野狭窄の進行予防あるいは現状維持を目指すことになります。眼圧をどれだけ下げればよいかは、個々の患者さんによって異なります。ただ、緑内障の治療においては「目標眼圧」という考え方が重要とされ、視野障害の程度や進行の早さを基準に、目標とする眼圧を設定し、定期的な視野検査の度に、その目標値でいいかどうかを評価していくわけです。
一般的な目標眼圧の値(mmHg)は、初期緑内障では10代後半、中期緑内障では10代半ば、末期緑内障では10代前半とされています。元々眼圧が低い正常眼圧緑内障では初期から目標眼圧は10代前半となります。
眼圧を下げる方法としては主に薬物治療(点眼、内服、注射)、レーザー治療、手術治療の3つの方法があります。
1.薬物治療
点眼薬が中心で、一般的な治療です。より眼圧下降力の強い点眼薬や、点眼回数が1回でよい点眼薬など、患者さんにとって有用な薬剤が作られています。手術治療と比べ、長期にわたって継続しやすい反面、副作用として喘息や心不全の悪化、角膜障害などがあります。そのため、定期診察の中でも副作用がないかどうかの確認が重要となります。
通常は1種類の点眼薬から開始して、眼圧の下がり方を見ながら、種類を変更したり追加したりします。内服や注射による治療は、しびれ、胃腸障害、腎障害などの副作用があるため、手術前など一時的に使用することが多く、長期には使用しません。
2.レーザー治療
薬物治療だけでは症状が改善されない場合や、急性型の緑内障に対して行います。入院せずにできる治療ですが、角膜が弱っている患者さんにはできないこともあるので、注意が必要です。
選択的レーザー線維柱帯形成術(SLT)
開放型の緑内障に対して、点眼薬1本分程度の眼圧下降作用が期待できるレーザー手術です。外来で行えますし、くり返して行うことも可能です。点眼治療の補助治療として役立つ治療法です。
レーザー虹彩切開術
閉塞隅角緑内障に対して行う治療です。急性発作を起こした場合、あるいは将来起こす可能性のある狭隅角眼に対して行います。
3.手術治療
当院では、薬物やレーザー治療で眼圧が下がらない方に対して、手術治療をおすすめしています。より新しい治療法を取り入れ、リスクの説明も丁寧に行っています。特に「トラベクトーム」「アルコンエクスプレス緑内障フィルトレーションデバイス」といった機器を取り入れた治療に力を入れております。
トラベクロトミー(線維柱帯切開術)・・・流出路再建術
結膜と強膜を切開して、探し出したシュレム管に細い針金のような器具を挿入します。そして線維柱帯という網目を切開して房水の流れをよくする手術です。
線維柱帯内壁切除術・・・流出路再建術
トラベクトームという手術装置を使用して、房水の流れをよくするために、線維柱帯を電気メスによって切除する、2011年から保険適用になった手術法です。軽度の開放隅角緑内障や先天性緑内障、レーザー治療でも症状が改善しなかった場合に行います。
通常の緑内障手術では結膜・強膜を切開しますが、この手術では切開せずに温存し、角膜から器具を挿入して線維柱帯を切除します。このため低侵襲かつ短時間の手術が可能になり、また、電気メスで切開した傷口もきれいで、術後の炎症も軽減されます。そのため、将来、緑内障が重症化してさらに手術が必要になった際に、他の手術がしやすいというメリットがあります。
また、白内障手術と同時施行が可能となっています。この手術を施行する条件として、2段階にわたるトラベクトーム手術研究会の研修と承認が必要となっています。

トラベクレクトミー(線維柱帯切除術)・・・濾過手術
結膜と強膜を切開し、結膜の下にバイパス(通路)を作り、そこから房水が流れ出るようにすることで眼圧の低下をはかる手術です。手術で作った傷がすぐに改善してしまうと作用を維持できないため、わざと傷の改善を遅らせるお薬(マイトマイシン)を術中に塗布します。
アルコン エクスプレス(TM) 緑内障フィルトレーションデバイス
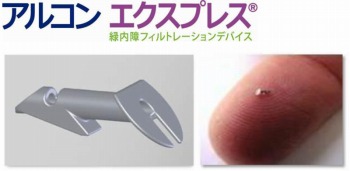
房水の流れをよくするためにステンレス製の器具を前房内へ留置して、房水の流出路を作成する手術方法です。薬物、レーザー治療などの治療法によっても眼圧が下がらなかった場合に、この手術を行います。2012年から保険適用となった手法で、トラベクレクトミーの術式に準じて行い、バイパスを作る代わりにデバイスを留置し、それ自体を流出路とします。トラベクレクトミーと同等の眼圧下降作用がありますが、手術時間も短縮でき、早期の視力改善も期待できます。単独手術はもちろん、白内障との同時施行も可能となっています。
これらの治療法のほかに、当院は近赤外線治療器(スーパーライザー)による光線照射法も導入しています。この治療は、近赤外線(あたたかく、赤い光)を患部にあて、血行を改善することで症状を和らげる方法です。緑内障の方の視野を維持させる作用が期待できます。照射による刺激や痛み、副作用や合併症は報告されていません。
緑内障は、患者さんもご自身の病状を理解し、現在の治療薬や眼圧で視野障害の進行防止ができているかどうかを定期的な視野検査で確認することが重要です。副作用の有無なども、随時、担当医師と相談し、できるだけ不明点や不安を抱えずに治療を受けていただきたいと願っています。